Низкий гемоглобин у новорожденных грозит тяжелыми осложнениями. С таким состоянием, как гемолитическая болезнь новорожденных, сталкивается врач примерно в 0,6% родоразрешений. При этом характерен низкий гемоглобин у недоношенного ребенка, нежели у рожденного в срок. Справиться с состоянием поможет такая манипуляция, как заменное переливание крови у новорожденных.
Содержание
Низкий гемоглобин у новорожденного
Об анемии у младенцев говорят, когда гемоглобин на 1-2 неделе жизни не превышает 140 г/л, а эритроциты 4,5*1012/л, гематокрит при этом снижается менее 40%. С 3-4 недели внеутробного развития нижней границей нормы является 120 г/л и эритроциты 4,0*1012/л.

Причины развития анемии у новорожденного объединяют в три группы:
- Постгеморрагические – в результате кровопотери при разрыве пуповины, патологии плаценты, кровоизлияний в полости тела, кефалогематомы, кровотечений из кишечника и прочее.
- Гемолитические – причина в патологическом разрушении эритроцитов при иммунных процессах, токсическом воздействии, радиации. Примером служит гемолитическая болезнь плода и новорожденного при резус-конфликте.
- Апластические, гипопластические или дефицитные – недостаточность синтеза эритроцитов. Пример – ранняя анемия у недоношенных.
- Смешанная форма – примером является снижение гемоглобина при генерализованных инфекциях. Включает железодефицитную, гемолитическую, гипопластическую и другие формы.
Ранняя анемия недоношенных детей, РАН, развивается в 1-2 месяц неонатального периода. Основной причиной этого состояния является соответствие больших темпов роста массы тела и ОЦК со способностью эритропоэза воспроизводить новые эритроциты. У недоношенных продукция эритропоэтина значительно уступает таковой у зрелых младенцев.
Анемия у недоношенных детей с массой тела до 1500 кг зачастую связана с флеботомическими потерями – в результате забора крови на анализы. Переливание эритроцитарной массы при низком гемоглобине у таких малышей в 15% случаев спровоцировано именно забором крови.
Гемолитическая болезнь новорожденных
Причины
Гемолитическая болезнь новорожденных, или ГБН – это состояние, связанное с развитием иммунологического конфликта крови матери и плода, когда антигены размещаются на эритроцитах ребенка, а антитела к ним вырабатывает материнский организм.
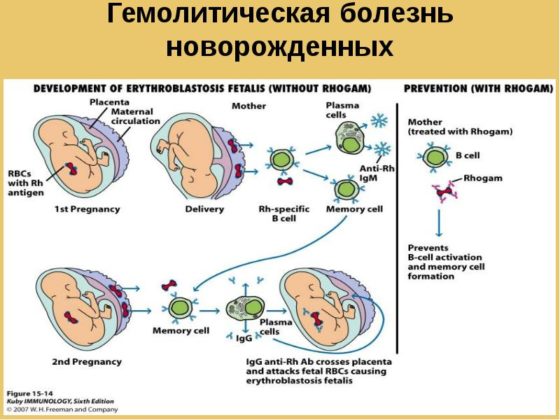
Заметить гемолитическую болезнь плода и предотвратить ее дальнейшее развитие можно уже на 18-24 неделе гестации. В первую неделю жизни обнаруживается анемия новорожденных, в некоторых случаях уровень гемоглобина у грудного ребенка может снижаться на первых месяцах жизни как результат гемолиза эритроцитов внутриутробно.
Основой развития иммунологического конфликта является сенсибилизация антигеном положительного резус фактора, когда он попадает в кровоток мамы. Это произойти может в результате прошлых беременностей, особенно которые закончились абортом или травматичными родами, гестозом, экстрагенитальной патологии у матери.
Во время гестации в норме эритроциты плода поступают в организм мамы в мизерных количествах – 0,1-0,2 мл, а в период родов – 3-4 мл. Но уже этого хватит, чтобы произошел первичный иммунный ответ и выработались антитела. Они относятся к иммуноглобулинам класса М, которые весьма громоздки, чтобы проникнуть через плаценту. Поэтому ребенку от первой беременности с большой вероятностью не грозит гемолитическая болезнь новорожденных.
В период повторных гестаций вырабатывается иммуноглобулин класса G, который с легкостью проникает в кровоток плода и вызывает гемолиз его эритроцитов, уровня гемоглобина плода стремительно падает, а билирубин растет.
Классификация
Существует несколько вариантов внутриутробной несовместимости мамы и ребенка:
- по резус-фактору, когда мама Rh-, а плод Rh+;
- по группе, если мать 0 (Ⅰ), у плода — А (Ⅱ), В (Ⅲ) группы;
- редкие варианты, когда возникает конфликт по системам Kell, Duffi, Kidd и др.
По клиническим симптомам ГБН классифицируют таким образом:
- отечная форма;
- желтушная;
- анемичная.
Гемолитическая болезнь плода ГБП

Желтушная форма прогрессирует незадолго до родов, гемолиз столь выражен, что в крови накапливается огромное количество непрямого билирубина. Он депонируется в ядрах головного мозга, вызывая церебральные проявления вплоть до комы.
Анемичная форма является самой безопасной, развивается в ответ на внедрение небольшого количества антигена в кровоток матери перед родами. Кроме снижения гемоглобина, младенцы не имеют осложнений.
Симптомы ГБН
При рождении с ГБН имеются симптомы согласно форме заболевания. Отечная форма характеризуется такими симптомами:
- массивные отеки от пастозности до анасарки;
- развитие у младенцев желтухи и низкого гемоглобина;
- печень и селезенка при этом увеличены;
- выраженные геморрагические проявления: нарушение свертываемости крови;
- недостаточность сердечно-легочная;
- желтуха незначительная.
Желтушная форма:
- желтуха;
- гепатоспленомегалия;
- застой желчи;
- при повышении уровня билирубина возникают неврологические симптомы;
- развитие билирубиновой энцефалопатии – 1 стадия обратимая с вялостью, нарушением сосания, апноэ, 2 стадия – опистотонус, ригидность затылочных мышц, судороги, 3 и 4 стадии с прогрессирующим ухудшением.
Анемичная форма:
- бледность кожи и слизистых;
- гемоглобин понижен у грудничка вплоть до 2 месяцев;
- вялость и адинамичность;
- тахикардия;
- гепатоспленомегалия.
Тяжелее протекает заболевание у недоношенных детей.
Заменное (обменное) переливание крови у новорожденных
Показания

Гемолитическая болезнь новорожденных может привести к тяжелым осложнениям и даже смерти ребенка. Устранить это жизнеугрожающее состояние способна заменная, или обменная, гемотрансфузия новорожденному взамен собственной, подвергнувшейся гемолизу крови.
Показаниями для операции заменного переливания крови ЗПК по Даймонду являются:
- лечение отечной формы ГБН;
- безрезультатная фототерапия при желтушной.
Выделяют раннее ЗПК и позднее. Первое осуществляется в 2 дня от рождения, а второе – с третьих суток.
Лабораторными данными, указывающими на необходимость раннего заменного переливания, являются для доношенный новорожденных:
- билирубин из пуповины – 68 мкмоль/л;
- почасовой прирост билирубина более 9 мкмоль/л.
Требования к началу заменного переливания крови при низком гемоглобине у недоношенных детей жестче – почасовой прирост билирубина должен быть не более 8 мкмоль/л. Это связано с несостоятельностью ферментативной системы недоношенного.
Позднее заменное переливание крови (с третьих суток) показано у доношенных детей, когда билирубин более или равен 342 мкмоль/л. У недоношенных же малышей прибегают к позднему ЗПК в зависимости от массы тела при рождении и возраста. Ниже представлена таблица этой зависимости.

Важно знать, что операция заменного переливания крови может проводиться и раньше, когда непрямой билирубин не достиг своих критических значений. Это возможно, если имеются предикторы билирубиновой энцефалопатии:
- на 5-ой минуте после рождения по Апгар ребенок оценен менее чем в 3 балла;
- общий белок ниже 50 г/л, а альбумин – 25 г/л;
- глюкоза < 2,2 ммоль/л;
- факт генерализации инфекции или менингита;
- парциальное давление углекислоты на выдохе до 40 мм.рт.ст длительностью более 1 часа;
- рН артериальной крови менее 7,15 более 1 часа;
- ректальная температура равна или менее 35 градусов;
- усугубление неврологической симптоматики при гипербилирубинемии.
Что переливают
Если имеется тяжелая гемолитическая болезнь новорожденного, то незамедлительно используют методику частичной операции ЗПК, когда вводят эритроциты первой группы отрицательного резус фактора до определения группы и резуса в ребенка. Доза – 45 мл/кг.
Если у младенца имеется несовместимость только по резус-фактору, то ему переливают резус-отрицательную эритроцитарную массу или отмытые эритроциты его же группы и свежезамороженную плазму, можно и Ⅳ группы. Нельзя применять резус-положительные эритроциты.
При операции ЗПК использовать только свежеприготовленные эритроциты – не позднее 72 часов от забора.
Если конфликт по группе крови, то используют эритроцитарную массу или отмытые эритроциты первой 0(Ⅰ) группы, с резусом как у эритроцитов ребенка, плазма АВ (Ⅳ) или группы крови ребенка. Нельзя переливать эритроциты той группы, что и младенца.
Если есть комбинация несовместимости по группе и Rh-фактору, а также когда внутриутробно проводила ЗПК, то вливают эритроцитарную массу 0 (Ⅰ) группы Rh-отрицательную и плазму АВ (Ⅳ) или той же группы, что и ребенок.
Если имеется несовместимость по редким факторам, то применяют для переливания донорские эритроциты, не имеющие антигена.

Как подбирать дозу
Общий объем среды для введения должен составить 2 объема циркулирующей крови новорожденного, а это 160-180 мл/кг – доношенные, 180 мл/кг – недоношенные дети. Отношение эр.массы к плазме в этом объеме будет определяться исходным уровнем гемоглобина. Общие объем ОЗПК включает в себя эритроциты, необходимые для коррекции анемии у новорожденного+эритроцитарную массу и плазму, требуемую для достижения объема ЗПК.
Высчитать количество эритроцитарной массы для компенсации анемии можно по этой формуле:
Эр. масса в мл = (160 — НЬ (г/л) фактический) х 0,4 х массу ребенка (кг).
Полученную цифру нужно отнять от общего объема для ЗПК. После этого оставшийся объем восполняется эритроцитарной массой и плазмой в соотношении 2:1.
Подготовка к ЗПК
Перед тем как проводить операцию по обменному переливанию крови, необходимо выполнить такие условия:
- устранить ацидоз, гипоксемию, гипогликемию, гипотонию, гипотермию;
- подготовить кювез с источником лучистого света;
- исключить энтеральное питание за 3 часа до процедуры;
- постановка желудочного зонда для периодического удаления содержимого;
- выполнить очистительную клизму;
- подготовка инструментов: пупочные катетеры, шприцы различного объема и прочее;
- согревание трансфузионной среды;
- организовать все необходимое для реанимационных мероприятий;
- кровь донора должна быть проверена на групповую принадлежность и совместимость с сывороткой реципиента;
- перед выполнением процедуры соблюдать асептику, обкладывать область манипуляции стерильными салфетками, провести обработку рук врача и области операции.
Методика

После подготовительного этапа врач и ассистент выполняют такие манипуляции заменного (обменного) переливания крови.
- После отсечения верхушки пуповинного остатка вводят стерильный катетер на 3-5 см (у крупных детей 6-8 см) по направлению к печени. При позднем переливании крови после 4 дней от рождения или с имеющимися противопоказаниями постановки пупочного катетера переливание выполняют через другую доступную центральную вену.
- Катетер заполняется гепаринизированным раствором 0,5-1 ЕД/мл.
- Выводят (забирают) кровь ребенка по 10-20 мл, а у недоношенных по 5-10 мл.
- Вводят эритроцитарную массу и плазму в эквиваленте забранной. После 2 шприцев эр.массы следует 1 шприц плазмы.
- После замещения 100 мл объема необходимой инфузии нужно ввести 1-2 мл раствора кальция глюконата или 0,5 мл раствора кальция хлорида в 5-10 мл раствора глюкозы 10%.
- Завершить операцию после замещения 2 объемов циркулирующей крови. Продолжительность процедуры должна составлять 1,5-2,5 часа.
- Перед завершением нужно забрать кровь для оценки билирубина.
- Перед удалением катетера ввести половину суточной дозы антибиотика.
- После завершения процедуры на ранку наложить стерильную повязку.
Об эффективности проводимой операции заменного переливания говорит более чем двукратное падение концентрации билирубина уже к концу манипуляции.
В послеоперационном периоде необходим обязательный контроль за гликемии, кальцием, калием, значением кислотности, гемодинамикой, инфекционным заражением. Дальнейшее лечение включает фототерапию. Если формируется поздняя анемия – назначают препараты эритропоэтина – Эпоэтин альфа.
Осложнения
Самыми тяжелые осложнения развиваются сразу после ОЗПК:
- аритмия;
- прекращение работы сердца;
- тромбозы;
- гиперкалиемия;
- тромбоцитопения;
- возникновение инфекции;
- гипокальциемия;
- ацидоз;
- гипотермия;
- некротический энтероколит.
Заключение
Отечная форма является самой неблагоприятной для прогноза – при ней довольно часто погибают дети. Желтушная – с успехом лечится своевременным заменным (обменным) переливанием крови, если нет поражения центральной нервной системы. Самая благоприятная по выживаемости анемичная форма. Смертность при ГБН – 2,5%, большинство приходится на отечную.
